Дорсопатии – это группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомокомплексом которых является боль в туловище и конечностях невисцеральной этиологии. Рассмотрим клинико-неврологические проявления при дорсопатии грудного отдела позвоночника .
Существует мнение, что грудной отдел позвоночника является самым малоподвижным по сравнению с другими отделами. Это не соответствует истине, так как, по данным некоторых исследователей, напротив, выявлена наибольшая подвижность именно в этом отделе. Взаиморасположение суставных поверхностей дугоотростчатых, реберно-поперечных и реберно-позвоночных суставов определяет направление и объем движений в этом отделе. Так, относительно свободны вращательные движения преимущественно в верхних отделах, и объем их постепенно уменьшается в каудальном направлении. Флексия и экстензия в сагиттальной плоскости в верхних отделах ограничены, их объем увеличивается в нижнегрудном отделе. Объем латерофлексии равномерно распределен во всех позвоночных двигательных сегментах грудного отдела, и в норме эти движения сопровождаются ротацией позвонков гомолатерально. Дегенеративные изменения чаще всего локализуются в межпозвонковых дисках Th8 – Th9, Th11 – Th12, реже Th4 – Th5, Th5 – Th6, поэтому чаще развивается патология межпозвонковых (фасеточных) или реберно-позвоночных суставов. Известно, что опорная функция грудных межпозвонковых (дугоотростчатых) суставов увеличивается при ротационных движениях. Основная нагрузка при этом ложится на передние отделы межпозвонковых дисков, где чаще происходят дегенеративные поражения. При различных деформациях позвоночника страдают суставы головок ребер и бугорков ребер (или композитный реберно-позвоночный сустав в целом). Формированию артрозов способствуют также и заболевания органов грудной клетки, в первую очередь – хронические обструктивные заболевания легких.
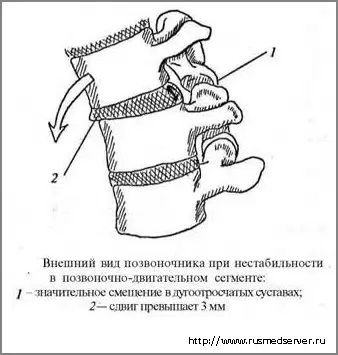
Наследственная предрасположенность, микротравматизация, неправильный двигательный стереотип приводят к дегенерации позвоночного двигательного сегмента. Нарушение функции позвоночного сегмента проявляется в виде сегментарной нестабильности с повышенной импульсацией из его структур.
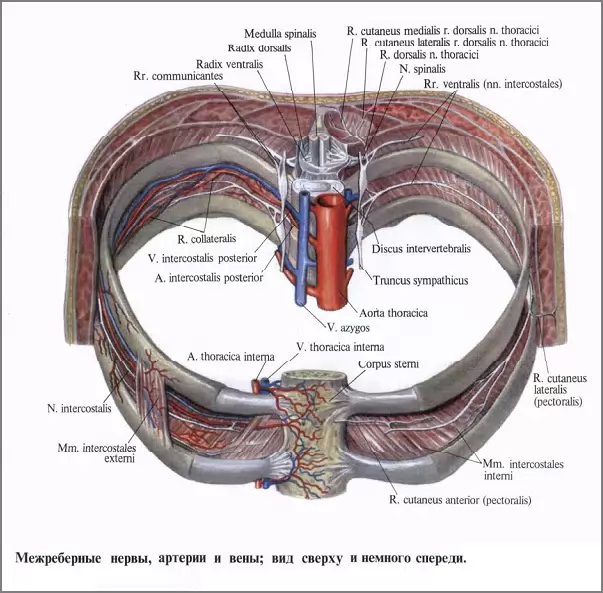
Патологические импульсы из продольной связки, фиброзного кольца, надкостницы позвонков, других связок и суставных капсул следуют через задний корешок в задний рог спинного мозга, вызывая при этом:
- рефлекторные болевые феномены (реализация через задний корешок в задний рог спинного мозга);
- рефлекторное напряжение мышц (дефанс) — мышечно-тонический рефлекс (за счет переключения на передние рога спинного мозга);
- вазомоторные и другие висцеральные рефлексы, в том числе рефлексы гладких мышц (за счет переключения на боковые рога спинного мозга).
Под влиянием продолжительной импульсации ткани, особенно ишемизированные, претерпевают дистрофические изменения. Это касается в первую очередь связок, прикрепляющихся к костным выступам, особенно в зонах, близким к суставам. Эти дистрофические изменения называются нейроостеофиброз. Постепенно механическая стабильность позвоночно-двигательного сегмента (ПДС) восстанавливается за счет краевых разрастаний (остеофитов), фиброза дисков и капсулы, анкилоза фасеточных суставов, утолщения связок – возникает сегментарная блокада (ПДС). В случае сегментарной блокады ПДС движения между двумя позвонками отсутствуют или минмальны. При этом движения позвоночного столба обеспечиваются за счет избыточных движений в соседних сегментах (гипермобильность), что также может способствовать развитию болевого синдрома. Позвоночные двигательные сегменты плотно связаны с ребрами, имеющими суставные поверхности с телами и поперечными отростками позвонков, которые в свою очередь рефлекторно /или компресионно, через осеоартрозный (реберно-позвонковый) остеофитоз могут дополнительно вызывать болевой синдром…
Остеофиты, направленные в сторону спинномозгового канала, могут травмировать корешки, вызывая или усиливая компрессионные корешковые синдромы. Компрессионные корешковые синдромы включают комплекс симптомов, возникающих в результате сдавления (компрессии) спинномозговых корешков (спинномозговых нервов). Корешковый синдром может проявляться в виде болей в шее, конечностях, пояснице и даже в области сердца или желудка.
Классическими проявлениями компрессии корешка считаются опоясывающая боль стреляющего характера, дерматомная гипалгезия, периферический парез, ослабление или выпадение рефлексов. Обнаружение одного из этих признаков или их совокупности позволяет диагностировать участие корешкового компонента в картине торакалгии и цервикобрахиалгии наряду со спондилогенными и мышечно-фасциальными болями. Объективное нарушение чувствительности выражается в виде гиперестезии или гипестезии. Чаще нарушается болевая и тактильная чувствительность в зоне иннервации пораженных корешков, реже – температурная чувствительность. Мышечно-суставное чувство обычно сохраняется. Двигательные расстройства не так выражены и зависят от локализации и степени поражения корешка, произвольные движения в остром периоде ограничены, но парезы встречаются нечасто. В редких случаях могут наблюдаться фасцикуляции в мышцах, иннервируемых корешками. Корешковые боли усиливаются при кашле, чихании (симптом Дежерина), движении туловища, особенно при наклонах и поворотах туловища. Симптомы натяжения неспецифичны для корешкового поражения, но необходимы для оценки тяжести и длительности вертебрального болевого синдрома. Поражение различных корешков имеет свою специфическую клиническую картину. При поражении С8 и Th1 корешков возникает синдром Горнера (миоз, энофтальм, сужение глазной щели). Характерны тяжелые трофические изменения, прогрессирующая мышечная атрофия с грубыми вторичными контрактурами. Поражение Th1-Th12 корешка характеризуется опоясывающей одно или двусторонней болью в грудной клетке, спине. Отмечаются паравертебральная болезненность в местах выхода корешков, симптомы Нери, Дежерина, гипестезия в дерматомах пораженных корешков. Поражение Th7-Th12 встречается часто, при этом возникает выпадение брюшных рефлексов. Поражение на уровне Th5-Th10, где начинаются симпатические волокна чревных нервов, может обусловить нарушение функции органов брюшной полости.
Кроме компрессонно-ишемических радикулопатий еще более часто встречаются межреберные невропатии. Этому способствуют некоторые топографо-анатомические отношения межреберных нервов. В нижних отделах грудной клетки межреберные нервы у своего начала проходят непосредственно у капсулы и головки нижележащего ребра. Здесь в связи с нередкими артрозами и периартрозами суставов головки ребра и складываются условия для невропатии межреберных нервов. Глубина аналгезии при патологии меньше, чем при компрессионных радикулопатиях. При опоясывающих болях, парестезиях нередко диагностируют межреберную невралгию. Однако следует знать, что истинной межреберной невралгией является только острый герпетический ганглионеврит (опоясывающий лишай или herpes zoster).
Компрессионные спинальные синдромы чаще развиваются при протрузии (выпячивании) дисков, грыже (выпадении) дисков и/или стенозе позвоночного канала. Грыжи дисков грудного отдела составляют менее 1% всех грыж. Чаще всего поражаются нижние грудные диски. При этом возникает сдавление не только корешков нервов, но и нередко самого спинного мозга, что объясняется узостью позвоночного канала и преимущественно срединной локализацией грыжи. При компрессии спинного мозга помимо боли, появляется проводниковая гипалгезия и тазовые спинальные нарушения. При компрессии грыжей диска радикуломедуллярных артерий или их ветвей развивается спондилогенная радикуломиелоишемия. Симптомы поражения грудных сегментов спинного мозга при этом проявляются остро и далее медленно прогрессируют на протяжении нескольких недель. Миелопатический синдром возникает при длительном травмировании спинного мозга и сдавлении корешковых артерий. Этот синдром развивается при стенозе позвоночного канала. Последний встречается нечасто и может быть как приобретенным, так и врожденным. Сужение позвоночного канала (стеноз) может привести к сдавлению сосудистых и нервных тканей, в результате чего возникает местная и/или иррадиирующая боль и неврологическая симптоматика. В условиях длительной ишемии ноцицептивные нейроны оказываются хронически дезингибированными, что приводит к генерации болевого ощущения даже при отсутствии болевых стимулов. Клинически стеноз позвоночного канала нередко характеризуется наличием болевых, сосудистых, корешковых и спинальных синдромов в виде миелоишемии, миелорадикулоишемии или радикулоишемии, которые проявляются в зависимости от уровня и степени компрессии спинного мозга или его корешков. В патогенезе развития патологии важную роль играют приобретенные изменения позвоночного канала в виде его стеноза, обусловленного наличием краевых остеофитов тел позвонков, гипертрофией желтой связки, грыжами дисков, проведенной операцией по поводу грыжи дисков, врожденной патологии при незаращении дуг позвонков, спондилолистезом и перенесенной травмой позвоночника. Стеноз может быть и вторичным, обусловленным ахондроплазией, болезнью Педжета, синдромом диффузной идиопатической скелетной гипертрофии, опухолями, рахитом, болезнью Кушинга, травмами позвоночного столба.
Диагностика
Диагностика компрессионных корешковых симптомов является довольно сложной задачей. Нередко боли, связанные с дорсопатией грудного отдела, принимают за боли в области сердца и, наоборот, кардиальные болевые синдромы принимают за боли, связанные с позвоночником. Если у больного появляются симптомы соматических заболеваний, то необходимо исключить его вертеброгенное происхождение. Следует помнить, что признаки соматической патологии могут быть и в том случае, когда выраженные признаки поражения позвоночника отсутствуют. Обследование больного необходимо начинать с тщательного осмотра и изучения неврологического статуса. У больных с вертеброгенными висцеропатиями часто наблюдаются разнообразные вертебральные, мышечные, нейрососудистые и невральные симптомы. При пальпации паравертебральных точек и межостистых связок практически всегда наблюдается болезненность, ограничение подвижности отдельных позвоночных сегментов. При поражении узлов пограничного симпатического ствола часто наблюдается парестезия, жгучие боли, распространяющиеся на половину тела, зуд в области иннервации пораженного ганглия. Поэтому надо обратить наибольшее внимание на гипотрофию мышц; покраснение или побледнение кожи в зоне иннервации пораженных вегетативных образований; регионарные расстройства терморегуляции и потоотделения; отеки или пастозность тканей и другие кожно-трофические нарушения. Подтвердить вегетативные нарушения можно с помощью термометрии кожи, рефлекторного дермографизма, пиломоторного рефлекса, кожной адреналиновой пробой. Необходимо провести дополнительное нейроортопедическое исследование: сделать рентгенографию позвоночника с обязательным проведением функциональной спондилографии. В последние годы широкое распространение получили методы компьютерной (КТ) и магнитно-резонансной (МРТ) томографии (помня о том, что выявляемые дегенеративно-дистрофические изменения в позвоночнике не всегда коррелируют с клиническими проявлениями болезни и часто встречаются у пациентов, не страдающих болью в спине).
Лечение
Терапия компрессионных корешковых синдромов традиционно направлена на устранение негативных патогенетических воздействий, таких как ишемия, гипоксия и оксидантный стресс. Приоритетным является устранение боли с целью дальнейшего предупреждения хронизации заболевания. Рекомендуется краткосрочное назначение обезболивающих средств, из-за риска возможного развития «немого» привыкания и побочных эффектов, которые долго могут не замечаться врачом и самим пациентом. Для лечения боли малой интенсивности используют разные неопиоидные анальгетики (спазмалгон, седалгин-нео и др.). Оправдано также назначение нестероидных противовоспалительных средств (НПВС). Целесообразно использовать препараты, улучшающие реологические свойства крови и эндотелий-зависимые реакции стенки сосудов. Это производные альфа-липоевой кислоты, винпоцетин (кавинтон) и т.д. В комплексном лечении традиционно используются витаминосодержащие комплексы. На сегодняшний день препараты витамина группы В, называемые «нейротропными» витаминами (например, Комбилипен) из-за их специфического влияния на функцию нервной системы, имеют очень широкий спектр применения. Высокие дозы нейротропных витаминов группы «В» оказывают положительное влияние на регенерацию нервов. В комплексе с медикаментозной терапией применяются методы ФТЛ, мануальной терапии, иглорефлексотерапии, кинезиотерапии и др. В случае наличия спинальной симптоматики на фоне стеноз позвоночного канала (грыжа МПД, дегенеративный, посттравматический стеноз и др.) показана консультация нейрохирурга. Одним из методов устранения боли, возникающей на фоне спондилоартроза позвоночника является метода радиочастотной денервации: радиочастотная деструкция фасеточных нервов.
ДОРСАЛГИЯ У ПОДРОСТКОВ
Развитие болей в спине, наблюдающихся почти у 1/3 школьников, представляет собой немаловажную проблему, к необходимости решения которой должно быть привлечено внимание родителей, учителей, врачей и самих подростков.
Частота встречаемости дорсалгии (лат. Dorsum-спина + греч. Algos-боль — боль в спине), далее – боли в спине (БС) у подростков (согласно классификации ВОЗ, это период жизни от 10 до 18 лет) составляет в среднем 25%. Факторами риска БС являются: наследственная предрасположенность (накопление семейных случаев заболевания), работа с компьютером («компьютеризированный» стиль жизни), избыточные спортивные нагрузки, длительное нахождение в положении «стоя». С другой стороны, также имеет значение низкая физическая активность, длительное сидение у телевизора («телевизированная жизнь»), курение, эмоциональные поведенческие проблемы. При этом особенно важно понимать, что для подростков психосоциальные факторы в развитии и продолжительности БС имеют неизмеримо большее значение, чем механическая перегрузка. В развитии БС у подростков могут играть немаловажную роль как травмы, грыжи дисков и др. (например, ношение тяжелых школьных ранцев). У большинства подростков с БС выявляются мышечно-связочные нарушения, в т.ч. миофасциальный болевой синдром, чаще всего в следующих мышцах спины: надостной, круглой, ромбовидной, трапециевидной, поднимающей лопатку, что ассоциируется с выше перечисленными факторами риска, а также со сколиотической деформацией позвоночника (примерно в четверти случаев). БС у подростков нельзя оставлять без внимания еще и потому, что они могут быть вызваны врожденными нарушениями, обусловливающими боли в пояснице, такими, как Spina bifida, спондилолистез, болезнь Шейермана-Мау. Гипермобильный синдром также может быть фактором риска развития БС у подростков.
Клиническая симптоматика БС (в том числе в её нижней части) у подростков почти не отличается от хорошо известной клиники у взрослых. При расспросе необходимо выявить влияние на интенсивность БС различных движений в позвоночном столбе — умывания и одевания, ходьбы, сидения и стояния, подъема тяжести и др. Факторами, облегчающими БС, у большинства подростков, являются: отдых в положении лежа, смена позы или разминка, самомассаж, локальное применение медикаментозных средств в сочетании с массажем. Таким образом, среди факторов, усиливающих выраженность боли, наибольшее значение имеют положения сидя и стоя, а среди уменьшающих ее – пребывание в положении лежа. Большое значение имеет осмотр, при котором уточняются изменения осанки и вида позвоночного столба, наличие или отсутствие физиологических изгибов, снижение размеров подвижности позвоночника при наклонах вперед (тесты Томайера и Шобера), наличие мышечных напряжений, физической характеристики прямых мышц спины (уплотнение, болезненность при пальпации и др.). Естественно, должно быть проведено физическое исследование для выявления гипермобильности суставов и самого позвоночника. Подросток с БС обязательно должен быть подвергнут рентгенологическому исследованию этого отдела позвоночника, включая фиксацию возможных преходящих двигательных изменений, а при необходимости показано проведение МРТ.
Методика лечения БС у подростков практически не разработана, хотя некоторые принципы терапии, получившие наибольшее распространение у взрослых, могут быть рекомендованы.
► Необходимо избегать длительного постельного режима во время эпизода острых болей и стремиться как можно раньше возвращаться к привычной физической нагрузке с привычными двигательными приемами, которые следует чередовать с коротким отдыхом. Но при этом не показаны резкие движения, чрезмерные нагрузки; нельзя, чтобы туловище находилось в неестественном положении в течение длительного времени.
► Постель, на которой спит подросток, должна быть ровной, умеренно жесткой, на матрац целесообразно стелить шерстяное одеяло, покрывая его простыней, подушка должна быть нежесткой, небольших размеров, т. е. в постели следует соблюдать максимально физиологическое положение, избегая перегрузок отдельных частей тела.
► Необходим контроль со стороны родителей за правильной осанкой подростка при сидении и стоянии — и в том и в другом положении спина должна быть выпрямлена; высота стула должна быть такой, чтобы при сидении ноги упирались в пол, а спина опиралась на спинку стула.
► При наличии плоскостопия, что характерно для гипермобильного синдрома, необходим индивидуальный подбор супинаторов; при этом обувь должна быть удобной, с хорошей соответствующей подошвой, что дает возможность избегать подвертывания в голеностопных суставах. Необходимо помнить, что при плоскостопии резко повышается нагрузка на коленные суставы и поясничный отдел позвоночника.
► Полезны курсы массажа мышц спины, но при этом не должны подвергаться давлению костные структуры позвонков.
► Особое значение имеют систематические занятия лечебной гимнастикой, предусматривающей укрепление мускулатуры живота и спины.
Алгоритм ведения подростков и лиц молодого возраста с БС (Н.А. Шостак и соавт., 2009, кафедра факультетской терапии им. акад. А.И. Нестерова Лечебного факультета Российского государственного медицинского университета им. Н.И. Пирогова):
1. профилактика обострений:
— ограничение времени непрерывной работы с компьютером (не более 2 ч подряд);
— ограничение времени позной нагрузки (сидя за столом, стоя, сидя на рабочем месте), использование разминочных упражнений;
— улучшение эргономики рабочего места (индивидуальный подбор мебели с учетом антропометрических показателей, применение биомеханических приемов для нормального функционирования рук и спины);
— выявление гипермобильного синдрома, сколиоза и других деформаций позвоночника в школьном возрасте, устранение неблагоприятных факторов, способствующих их прогрессированию;
2. лечение обострений БС:
— 2.1. острый вариант течения:
— покой 1 — 3 дня;
— НПВП (желательно начать прием в первые 24 ч);
— миорелаксанты (не более 10 дней);
2.2. хроническое интермиттирующее течение:
— устранение провоцирующих факторов;
— НПВП;
— миорелаксанты;
— консультация ортопеда;
2.3. хроническое течение:
— исключить воспалительный тип дорсопатии, в том числе серонегативные спондило-артиты;
— устранение провоцирующих факторов;
— НПВП, парацетамол;
— миорелаксанты;
— консультация ортопеда, психолога.

 English
English Русский
Русский Հայերեն
Հայերեն