ДЕРМАТИТЫ И АЛЛЕРГИЧЕСКИЕ ДЕРМАТОЗЫ
Кожа обладает специфическими свойствами, направленными на защиту организма от внешних воздействий, и выполняет иммунную функцию. Локализованные в дерме и эпидермисе кератиноциты, клетки Лангер-ганса, эпидермотропные Т-лимфоциты, ассоциированная с кожей лимфоидная ткань и другие клетки участвуют в презентации антигена, Т- и В-клеточной активации, распознавании антигена, выработке медиаторов иммунного ответа. В цитоплазме кератиноцитов с помощью моно-клональных антител выявляют тимопоэтин, тимический и тимо-цитактивирующий факторы. Стимулированная ими пролиферация тимоцитов способствует продукции интерлейкина-1 (ИЛ-1) макрофагами и клетками Лангерганса, а последующая активация Т-хелперов приводит В-клетки к антителообразованию. Кератиноциты, помимо того, также способны к фагоцитозу и могут под влиянием 7-интерферона активировать Т-лимфоциты.
Дерматит представляет собой воспаление кожи, обусловленное раздражающим или сенсибилизирующим действием экзогенных факторов.
Внешние раздражители разделяют на облигатные и факультативные.
Облигатные (безусловные) раздражители при достаточной силе и времени воздействия вызывают заболевание у всех людей. Это физические агенты (давление, трение), высокая (ожоги) и низкая (ознобление, отморожение) температура, инсоляция (ультрафиолетовые и инфракрасные лучи), электрический ток, ионизирующая радиация.
Химическими раздражителями являются кислоты, щелочи, соли некоторых кислот, дезинфицирующие средства в высоких концентрациях и др.
Факультативные (условные) раздражители вызывают реакцию не у всех, а только у тех, кто имеет повышенную чувствительность к данному раздражителю. Они развиваются после повторных воздействий на кожу через определенный латентный период.
Дерматиты, развившиеся под влиянием облигатных раздражителей, относят к простым (контактным, артифициальным), а вызванные условными, факультативными раздражителями, т.е. аллергенами, — к аллергическим.
Особой формой дерматита являются токсидермии, при которых острое воспаление кожи развивается под влиянием раздражителя, принятого внутрь (попавшего в желудочно-кишечный тракт), введенного внутривенно, подкожно или внутримышечно, вдыхаемого в виде паров (воздействующего через дыхательные пути). Воспаление кожи возникает в случае индивидуальной непереносимости этих веществ.
Различают медикаментозные дерматиты, которые могут быть простыми (действие на кожу медикаментозных средств в высоких концентрациях, например, резорцина, салициловой кислоты и др.) и аллергическими (у медицинского персонала, работающего со стрептомицином, аминазином и другими медикаментами; в этих случаях говорят еще о профессиональном медикаментозном дерматите). Медикаментозный дерматит нередко бывает фиксированным, когда при приеме медикамента поражение всегда возникает на одних и тех же участках. Медикаментозные дерматиты чаще всего развиваются под воздействием пенициллина, стрептомицина и других антибиотиков.
Простой (контактный или артифициальный) дерматит
Простой (артифициальный) контактный дерматит возникает исключительно на месте воздействия раздражающего фактора, при нем нет сенсибилизации и тенденции к диссеминации или периферическому росту. Кроме того, через 1-2 нед после прекращения действия раздражителя такой дерматит разрешается (даже без активного терапевтического вмешательства). Простой контактный дерматит чаще возникает остро, вскоре после воздействия раздражителя.
Причинами простого дерматита могут быть физические (в том числе механические), химические и биологические факторы. Простой дерматит нередко возникает в производственных условиях, тогда его называют профессиональным дерматитом.
К механическим причинам, которые могут вызвать дерматит, относят давление, особенно длительное, и трение. Воздействие этих факторов приводит к образованию потертостей (например, на стопах при плохо пригнанной, узкой обуви, на коже ладоней от давления инструментами при усиленной физической работе, в складках кожи, особенно у детей грудного возраста, в результате трения соприкасающихся поверхностей — мацерации). При потертостях образуются гиперемия и отечность, а в некоторых случаях пузыри с серозным или геморрагическим содержимым. После вскрытия пузырей, что происходит при продолжении травмирования, образуются эрозированные поверхности, соответствующие величине травмируемого участка. Субъективно больные ощущают болезненность и жжение. При хроническом давлении и трении, сила которых относительно невелика, пораженные участки кожи уплотняются, лихенизируются в результате инфильтрации кожи, утолщения эпидермиса и гиперкератоза.
Одна из форм дерматита у детей называется интертриго, или опрелость. Она возникает при раздражении кожи складками пеленок, одежды и проявляется гиперемией, мацерацией эпидермиса, иногда мокнутием (при возникновении эрозий), чувством жжения и болезненностью.
Присоединение к потертостям или опрелости пиогенной или дрожжевой инфекции изменяет клиническую картину, поддерживает воспалительный процесс и приводит к его более упорному течению.
Простой контактный дерматит могут вызвать высокие и низкие температуры (ожоги, отморожение, ознобление), ультрафиолетовые лучи (солнечный дерматит, дерматит при облучении ртутно-кварцевой лампой), рентгеновское и радиоактивное излучение (под влиянием ионизирующей радиации развиваются лучевые дерматиты).
Воздействие на кожу солнечных лучей может приводить к образованию острого или хронического солнечного дерматита (dermatitis solaris).Возникновению дерматита способствуют главным образом коротковолновые ультрафиолетовые лучи. У лиц, не привыкших к длительному пребыванию на солнце, с нежной, слабо пигментированной кожей (чаще у блондинов) может развиться острый солнечный дерматит, который проявляется покраснением, отечностью, а иногда пузырьками и пузырями, возникающими через несколько часов после облучения. Процесс сопровождается жжением и болезненностью. Общие явления (головная боль, рвота, повышение температуры) возникают при поражении значительных участков кожи. Через несколько суток заболевание заканчивается шелушением и пигментацией. У рыбаков, моряков, лиц, работающих под открытым небом (в поле, на стройках и т.д.), может развиться хронический солнечный дерматит с инфильтрацией, пигментацией и сухостью кожи.Воздействие на кожу высокой температуры приводит к образованию ожогов(combustio). У детей дерматиты возникают после ванн или ванночек температуры выше 40 °С.
Многократное облучение кожи «мягкими» рентгеновскими лучами в сравнительно невысоких дозах и воздействие радиоактивными веществами приводят к развитию хронического лучевого дерматита.Различные виды ионизирующей радиации (рентгеновское излучение, альфа-, бета- и гамма-лучи, нейтронное излучение) могут приводить к острым или хроническим лучевым дерматитам. Выраженность лучевого дерматита обусловливается дозой и проникающей способностью излучения, облученной площадью, индивидуальной чувствительностью. В зависимости от указанных факторов острый лучевой дерматит может проявляться отеком и эритемой (со своеобразным фиолетовым или голубоватым оттенком), буллезной реакцией. В этих случаях процесс заканчивается атрофией кожи, образованием телеангиэктазий и нарушением пигментации («пестрая», «рентгеновская» кожа) и некротической реакцией с тяжелыми общими явлениями.
Последний может явиться и результатом перенесенного острого лучевого дерматита. Возникают пойкилодермия (пестрота кожи) в участках поражения, сухость, истончение кожи. Кожа утрачивает эластичность, покрывается телеангиэктазиями, гиперпигментированными и депигментированными участками. Возможны ониходистрофия, зуд. Хроническое лучевое повреждение кожи способствует образованию на пораженных участках папиллом, гиперкератоза, бородавчатых разрастаний, способных злокачественно перерождаться.
На местах длительно существующих лучевых дерматитов могут развиваться так называемые поздние лучевые дерматиты, среди которых следует отметить позднюю лучевую трофическую язву и лучевой рак.
С развитием химической промышленности число химических веществ, способных служить причиной дерматита, непрерывно возрастает. Крепкие растворы многих химических веществ обычно вызывают острый дерматит в форме некроза с образованием струпа, после отторжения которого обнажается язва. Слабые концентрации этих веществ при длительном воздействии могут приводить к хроническому дерматиту, проявляющемуся десквамацией и сухостью кожи, иногда образованием болезненных трещин.
К простым дерматитам относится и так называемый гусеничный дерматит, возникающий при контакте кожи человека с гусеницами в результате воздействия веществ, выделяемых их железистыми клетками. Дерматит развивается через несколько минут после контакта (по ходу движения гусеницы на коже) в виде отечной уртикарной розовой полоски. При расчесах волоски гусеницы могут быть перенесены на другие участки кожного покрова, где также возникают эритема и уртикарии.У детей химический дерматит способны вызвать повышенные концентрации дезинфицирующих средств, применяемых для ванн или ванночек.
Аллергический контактный дерматит
Аллергический дерматит возникает при повторном воздействии на кожу аллергена у людей с повышенной чувствительностью к этому веществу.
Этиология. Аллергический дерматит вызывают различные химические вещества со свойствами сенсибилизаторов.
Число веществ, которые могут вызывать аллергический дерматит, невероятно велико и в связи с развитием промышленности, в частности химической, продолжает увеличиваться. Например, аллергеном могут быть химические вещества — соли хрома, никеля, синтетические смолы, краски — урсол, некоторые растения, цветы. Большую группу аллергенов составляют лекарственные вещества: пенициллин, стрептомицин, эритромицин, нистатин, гризеофульвин, синтомициновая эмульсия, формалин, препараты ртути, резорцин и многие другие наружно применяемые препараты.
Контактный дерматит могут вызвать биологические факторы, к которым относятся ряд растений, например северный, или белый, ясенец, борщевик, первоцвет, лютиковые, сумаховые, некоторые сорта красного дерева (у рабочих мебельной промышленности). Поражение возникает при ходьбе утром по росе, при отдыхе на луговых травах (особенно после купания), в период сенокоса. Такие дерматиты могут развиться сразу у нескольких людей в местах соприкосновения с растениями (чаще всего кожа кистей, стоп, живота, бедер, коленей). Возникают эритема и пузырные высыпания с серозным содержимым, которые в течение недели разрешаются, оставляя пигментацию. В развитии фитодерматитов играют роль эфирные масла, алкалоиды, терпены и хлорофилл, содержащиеся в растениях и обладающие фотосенсибилизирующим свойством.
Патогенез. Аллергический контактный дерматит обычно вызывают низкомолекулярные соединения (гаптены), а свойства полного антигена они приобретают после соединения с эпидермальными белками. В дальнейшем формируется гиперчувствительность замедленного типа, при которой с антигеном реагируют сенсибилизированные лимфоциты. Оставаясь ведущей, замедленная гиперчувствительность не является единственным механизмом реализации аллергического контактного дерматита. Фиксация на поверхности тучных клеток и базофилов иммунных комплексов, содержащих гуморальные антитела, ведет к дегрануляции этих клеток и высвобождению гистамина, серотонина, брадикинина и других биологически активных веществ. Таким образом, в патогенезеаллергического контактного дерматита принимают участие аллергические реакции как замедленного, так и немедленного типа.Наиболее часто встречается фитодерматит, вызываемый примулой (первоцвет). Аллерген сохраняет свои свойства даже при высушивании растений. В зоне контакта (чаще на кистях) появляется яркая отечная эритема, а на ближайших участках кожи (предплечья, плечи, лицо и др.) возникают уртикарные высыпания, реже мелкие пузырьки, нередко на эритематозном фоне. Беспокоят зуд, жжение.
Клинические проявления аллергического дерматита обычно имеют истинный полиморфизм. Наряду с клиническими проявлениями, свойственными контактному дерматиту, у больных аллергическим дерматитом отмечаются признаки экземы, но выраженные слабее (везикуляция, мокнутие, склонность к рецидивам). При контактном аллергическом дерматите эритема, отечность, папулезные и везикулезные элементы локализуются на участках, подвергающихся воздействию аллергена. Чаще это тыльная поверхность кистей, лицо, щеки, шея; реже нижние конечности, предплечья, плечи, хотя у некоторых больных имеется тенденция к распространению процесса и на закрытые участки кожного покрова. Повторные контакты с аллергенами способствуют трансформации аллергического дерматита в экзему. Основным отличием экземы от аллергического дерматита является его разрешение после устранения воздействия этиологического фактора, который удостоверяется положительными кожными пробами.
Лечение. Прежде всего необходимо выявить и устранить причину, вызвавшую аллергический дерматит. Кроме наружной противовоспалительной терапии, которая зависит от морфологических особенностей высыпаний, обязательно проводят десенсибилизирующее лечение, назначают седативные средства, антигистаминные препараты, стероидные гормоны, витамины. Дезинфицирующие мази и антибиотики применяют в случае присоединения пиогенной инфекции.
Диагностика. При диагностике учитывают локализацию поражения на месте действия определенного раздражителя или сенсибилизатора и клиническую картину. Диагностике аллергического дерматита, в том числе определению его точной этиологии, помогают диагностические аллергические кожные пробы — капельные или компрессные, которые всегда оказываются положительными (эритема, отечность, пузырьки) с аллергенами, к которым имеется повышенная чувствительность.
Атопический дерматит
Атопический дерматит — хроническое рецидивирующее воспалительное заболевание кожи, проявляющееся интенсивным зудом, папулезными высыпаниями и выраженной лихенификацией.
Раньше применяли термин «нейродермит», введенный в 1881 г. Бро-ком и Жаке, которые рассматривали дерматоз как невроз кожи с зудом и последующей лихенификацией кожи. В 1923 г. А. Соса использовал термин «атопический дерматит» для обозначения гиперчувствительности, часто наследственного характера.
Патогенез. Значение аллергии (атопии) в генезе атопического дерматита подтверждается его частым сочетанием с бронхиальной астмой, вазомоторным ринитом, конъюнктивитом, крапивницей.
Ведущая роль в развитии атопического дерматита принадлежит иммунным механизмам. В их основе лежит связывание антигена с высокоаффинными рецепторами IgE, расположенными на поверхности клеток Лангерганса, которых у больных атопическим дерматитом значительно больше, чем у здоровых. Клетки Лангерганса являются основными клетками, ответственными за представление проникших в кожу аллергенов Т-лимфоцитам, что ведет к активации Т-хелперов по Th2-типу. Это сопровождается выделением цитокинов, особенно интерлейкина-4 (ИЛ-4), и гиперпродукцией IgE. Повторное поступление аллергена вызывает деградацию тучных клеток и выделение медиаторов воспаления. Эта ранняя стадия аллергического воспаления проявляется гиперемией, отеком, зудом. ИЛ-5, ИЛ-6, ИЛ-8 усиливают миграцию эозинофилов и макрофагов в воспалительный очаг, в том числе «эозинофилов-долгожителей». Находясь в циркулирующей крови до 3 мес, вместо обычного 1 мес, они более устойчивы к апоптозу, что также способствует хронизации воспаления.
У больных атопическим дерматитом обнаружена более частая ассоциация болезни с некоторыми генами тканевой совместимости системы HLA: А1, А9, В12, В13, D24, Dr4, Dr7. Исследования по маркерам локуса А с атопическим дерматитом показали достоверную ассоциацию с антигеном А24 (фактор риска развития болезни).Снижается супрессорная и киллерная активность Т-системы иммунитета. Больным атопическим дерматитом свойственно снижение уровня IgM и IgA при резком повышением уровней IgG и IgE. Это приводит к развитию тяжелых кожных инфекций. Атопический дерматит сопровождается снижением экспрессии DR-антигенов на моноцитах, В-лимфоцитах при одновременном повышении количества Т-лимфоцитов, несущих на поверхности мембран эти же антигены. Степень экспрессии DR-антигенов зависит от тяжести клинических проявлений.
Важная роль принадлежит врожденной, генетически опосредованной ферментопатии пищеварительной системы, создающей выраженную эндогенную интоксикацию. На этом фоне возникают нейроэндокринные расстройства, нарушения калликреин-кининовой системы, продукции и механизма катехоламинов, изменение функции и синтеза защитных антител.
Аллергическое воспаление в коже ведет к повреждению рогового слоя и водно-липидной мантии эпидермиса, резко увеличивает трансэпидермальные потери воды, делает кожу патологически сухой, гиперкератотичной, усиливает шелушение и зуд. Снижение барьерной функции кожи способствует вторичному инфицированию.
Риск генетической отягощенности у ребенка достигает 60-80% при атопии с поражением кожи у обоих родителей. Этот риск при поражении одного из родителей снижается до 40-60%, но и без заболеваний в семье атопический дерматит у ребенка не исключается. Предрасположенность к аллергии может неопределенно долго оставаться на уровне латентной атопии, не сопровождаясь клиническими проявлениями.
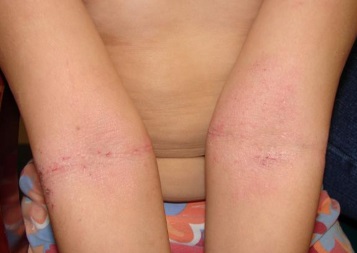
Различают 5 клинических форм атопического дерматита: экссудативную, эритематозную, эритемато-сквамозную простую, эритемато-сквамозную с лихенизацией, лихеноидно-пруригинозную. Эритемато-сквамозная форма простая и эритемато-сквамозная с лихенизацией формируются в возрасте от 2 до 10 лет. Затем развивается лихеноидная форма, при которой эпидермодермальные папулы цвета нормальной кожи располагаются на некоторых участках (спина, живот, грудь) диссеминированно и сливаются в участки сплошной папулезной инфильтрации. Кожа в очагах поражения часто гиперпигментируется, в результате сильного зуда появляются множественные экскориации.Клиническая картина. Обычно заболевание начинается с пищевой аллергии в раннем детстве. Первые проявления чаще всего локализуются на лице, затем распространяются на шею, плечи, голени, локтевые сгибы и подколенные складки. У детей 1-го года жизни преобладают гиперемия, отечность, микровезикулы, мокнутие, корки. Они могут сочетаться с эпидермальными папулами, сливающимися в очаги лихенификации. Клинические проявления этой стадии дерматоза нередко трактуют как аллергический диатез или детскую экзему. У детей старшего возраста и взрослых преобладает инфильтрация с лихенизацией кожи на фоне не островоспалительной эритемы.
Развиваются сухость, местами мелкопластинчатое шелушение. Поражения кожи с сильным зудом, невротическими расстройствами, белым дермографизмом, сероватым оттенком, сухостью и выраженным пиломоторным рефлексом составляют типичную клиническую картину атопического дерматита. Атопический дерматит часто сочетается с обыкновенным ихтиозом, что ухудшает состояние больного.
У ряда больных в процесс вовлекаются красная кайма губ и окружающая кожа (атопический хейлит). Атопический хейлит может быть единственным клиническим признаком диффузного нейродермита. Часть красной каймы, прилегающая к слизистой оболочке рта, остается непораженной, и процесс никогда не переходит на слизистую оболочку рта.
Атопический дерматит периодически то улучшается (летом), то ухудшается (чаще зимой). Иногда процесс сочетается с бронхиальной астмой, сенной лихорадкой, вазомоторным ринитом и другими аллергическими заболеваниями. Возможна экзематизация с усилением эритемы и появлением на месте расчесов непродолжительного мокнутия.
За ограниченными высыпаниями сохраняется термин «ограниченный нейродермит». Он причиняет больному страдания вследствие резкого зуда, чаще вечером или ночью. Излюбленная локализация — задняя и боковая поверхности шеи, анальногенитальная область, часто кожа внутренней поверхности бедер, межъягодичные складки, сгибательная поверхность крупных суставов. Сначала кожа на ограниченном участке внешне бывает неизмененной. Со временем, кроме зуда и расчесов, появляются папулезные высыпания плотной консистенции, местами покрытые отрубевидными чешуйками. В дальнейшем отдельные преимущественно лихеноидные папулы сливаются, образуя бляшки различных размеров. Цвет варьирует от бледно-розового до буровато-красного. Бляшки плоские, овальных или округлых очертаний, с нечеткими границами.
Постепенно рисунок кожи становится подчеркнутым, утрированным, т.е. развивается лихенификация. Кожа приобретает шагреневый вид. В типичных случаях на высоте ограниченного нейродермита можно различить центральную зону, где имеется лихенизация, среднюю, где видны изолированные блестящие, часто с гладкой поверхностью, бледно-розовые папулы, и периферическую зону с гиперпигментацией. На фоне не островоспалительной эритемы часто наблюдаются экскориации (свежие и покрытые геморрагическими корочками). Течение болезни длительное, исчисляющееся годами.
Гораздо реже в клинической картине заболевания преобладают не папулезные высыпания и инфильтрация с лихенификацией, а везикуляция, мокнутие в виде серозных «колодцев» и островоспалительная эритема (так называемый экссудативный атопический дерматит).
Диагностика атопического дерматита основывается на выявлении узелков с незначительными признаками воспаления, сливающихся в очаги лихенизации, белого дермографизма. Дифференциальная диагностика от пруриго облегчается наличием при атопическом дерматите очагов лихенизации, выраженной сухости, бледности кожи, гиперпигментации в участках лихенизации.
Лечение. При всех формах атопического дерматита большое значение имеют охранительный режим, гипоаллергенная диета, санация очагов хронической инфекции. При импетигинизации применяют препараты антибактериального действия с учетом антибиотикограммы.
Детоксикационная терапия, элиминация аллергенов и продуктов нарушенного метаболизма проводится с помощью реополиглюкина, энтеросорбентов, а у взрослых с применением метода гемосорбции и облученной ультрафиолетовыми лучами аутокрови. При недостаточной функции желудка, кишечника, дискинезиях желудочно-кишечного тракта назначают пепсидил, желудочный сок, фестал, панзинорм форте, дигестал, и др. Часто выявляемая поливалентная сенсибилизация у больных атопическим дерматитом, обусловленная аутоинтоксикацией и аутосен-сибилизацией, затрудняет специфическую гипосенсибилизацию и делает ее ненужной. Используют антигистаминные, противозудные препараты, которые на определенный период уменьшают зуд, подавляют воспалительную реакцию на коже. Антигистаминные препараты нового поколения имеют высокое сродство к Н1-рецепторам, не дают М-холинолитического и седативного эффекта, действуют на обе фазы аллергического воспаления .
Применяют противоаллергические и противовоспалительные средства — салицилаты и пиразолоновые производные. Препараты кальция (кальция глюконат, лактат, хлорид и др.) часто активируют зуд, поэтому в лечении атопического дерматита они применяются ограниченно.
В целях восстановления функционального состояния центральной и вегетативной нервной системы назначают препараты валерианы, настойку пиона или пустырника, в тяжелых случаях — транквилизаторы. У тяжелобольных с торпидным течением дерматоза бывает выражена недостаточность функции надпочечников, и тогда рекомендуется введение глюкокортикоидов парентерально в комплексе с детоксицирующими препаратами. Курс лечения кратковременный с последующим постепенным снижением дозы для предупреждения привыкания.
Ультрафиолетовые лучи (преимущественно УФВ), дают иммуносупрессивный эффект и тем самым способствуют клиническому улучшению. Используют и другие методы физиотерапии: фонофорез глюкокортикоидных препаратов, магнито- и лазеротерапию, массаж, аппликации парафина, озокерита, лечебные ванны. Местное лечение включает кератопластические мази и кремы с нафталаном, ихтиолом, дегтем, серой, дерматолом. В мази и кремы целесообразно добавлять 5-10% анестезина, 1% ментола, 1-3% фенола.
При импетигинизации используют фукорцин и растворы других анилиновых красителей.
Профилактика. Неспецифическое десенсибилизирующее и детоксикационное действие оказывает правильная диета, которая разрабатывается для каждого больного индивидуально с учетом переносимости тех или иных продуктов. В рационе ограничивают копчености, консервы, сладости, поваренную соль, цитрусовые, шоколад, мед, яйца, мороженое. С целью предупреждения рецидивов и продления ремиссии рекомендуется соблюдение элементарных правил санитарии и гигиены, а также длительное повторное пребывание в летние месяцы на юге.
Крапивница
Дерматоз, проявляющийся мономорфной уртикарной зудящей сыпью, называют крапивницей. Выделяют острую (в том числе острый ограниченный отек Квинке), хроническую рецидивирующую, стойкую папулезную хроническую и солнечную крапивницу.
Патогенез. Общим патогенетическим звеном для всех клинических разновидностей крапивницы являются повышенная проницаемость сосудов микроциркуляторного русла и острое развитие отека вокруг этих сосудов.
В основе развития волдырной реакции при крапивнице лежит гиперчувствительность немедленно-замедленного типа, обусловленная высокой концентрацией биологически активных веществ (серотонин, ацетилхолин, брадикинин, интерлейкины, простагландины), потенцирующие действие гистамина. Таким образом, крапивница представляет собой полиэтиологический токсико-аллергический дерматоз. Известны неаллергические формы хронической крапивницы, возникающей вследствие диспротеинемии с избыточным накоплением внутриклеточных протеиназ. В этих случаях развиваются аутоагрессивные процессы вследствие патологического состояния иммунной системы, когда при реакции патологических антител и антигенов образуются агрессивные циркулирующие иммунные комплексы, вызывающие сосудистую реакцию, сходную с реакцией на гистамин. Поскольку у больных крапивницей изменено содержание сывороточных иммуноглобулинов с гиперпродукцией IgE и недостаточностью IgA, развитие крапивницы не всегда связано с повышенным выделением гистамина.
Патогенетически значимы также сопутствующие заболевания (хроническая очаговая инфекция, глистные инвазии, семейная атопия, дискинезия желчных путей, желудочно-кишечные нарушения, лекарственная аллергия).
Клиническая картина. Острая крапивница возникает бурно, внезапно, в виде обильных уртикарных высыпаний на туловище, верхних и нижних конечностях. Волдыри представляют собой плотное возвышенное образование с острым отеком сосочкового слоя дермы, насыщенно-розового цвета с перламутровым оттенком, сопровождаются выраженным зудом. Если волдырей много, они сливаются в обширные очаги с неровными полициклическими краями. При этом возможны субфебрилитет с ознобом (крапивная лихорадка), желудочно-кишечные расстройства, дискинезия желчных путей, невротические состояния. Элементы сыпи могут возникать на слизистых оболочках полости рта, где они сопровождаются отеком, затрудняющим дыхание и глотание. Острая крапивница сохраняется несколько дней.
Острый ограниченный отек Квинке (син.: гигантская крапивница, ангионевротический отек) — внезапное развитие ограниченного отека кожи (слизистой оболочки) и подкожной жировой клетчатки лица (губы, щеки, веки и др.) или половых органов. Кожа становится плотно-эластической на ощупь, белого, реже розового цвета. Субъективные ощущения обычно отсутствуют, реже наблюдаются жжение и зуд. Через несколько часов или через 1-2 дня отек спадает, но в дальнейшем возможен рецидив. Отек Квинке иногда сочетается с обычной крапивницей. При отеке глазниц возможны отклонения глазного яблока в медиальном направлении, снижение остроты зрения. Особенно опасен отек гортани или глотки, так как может привести к стенозу и асфиксии.
Дифференциальная диагностика проводится с лимфостазом, рецидивирующей рожей, синдромом Мелькерсона-Розенталя, от которых отек Квинке отличается острым началом, кратковременным существованием и бесследным разрешением.
При хронической рецидивирующей крапивнице высыпания менее обильные, менее отечные волдыри появляются волнообразно в течение нескольких лет. Рецидивы чередуются с ремиссиями различной длительности. Во время уртикарных высыпаний возможны головная боль, слабость, субфебрильная температура тела, желудочный дискомфорт, артралгии, невротические явления. В крови отмечаются эозинофилия и тромбоцитопения.
Стойкая папулезная хроническая крапивница обычно трансформируется из хронической рецидивирующей вследствие присоединения к межтканевому отеку полиморфной клеточной инфильтрации в дерме, состоящей в основном из лимфоцитов. Узелковые элементы имеют застойно-эритематозный цвет, плотноватую или плотноэластическую консистенцию, располагаются преимущественно на разгибательных поверхностях конечностей. Заболевание наблюдается чаще у женщин. По мнению многих авторов, стойкую папулезную крапивницу следует рассматривать как разновидность почесухи.
Диагностика крапивницы основывается на первичном морфологическом элементе — волдыре. Диагноз подтверждает яркий уртикарный красный дермографизм. Дифференциальную диагностику проводят с лекарственной токсидермией, строфулюсом, отеком Квинке. Достаточно сложно дифференцировать крапивницу с укусами насекомых (комары, блохи, клопы и т.д.), так как нередко на местах укусов возникают типичные уртикарные высыпания. Очень важно учитывать сезонность появления сыпи, ее расположение, санитарное состояние жилища или детского учреждения. При герпетиформном дерматозе Дюринга, помимо волдырей, выявляются пузыри и пузырьки, в содержимом которых содержится много эозинофилов, а также гиперчувствительность к препаратам йода.
Лечение. При всех клинических вариантах крапивницы лечение начинают с упорядочения режима питания, исключения возможных аллергизирующих факторов. При острой крапивнице для уменьшения проницаемости сосудов и повышения тонуса капилляров назначают кальция хлорид, кальция глюконат с антигистаминным препаратом и аскорутином. Эффективны антигистаминные препараты нового поколения.
Местно назначают взбалтываемые взвеси с ментолом, анестезином, гидрокортизоном с последующим наложением фторированных глюкокортикоидных мазей и кремов.
При отеке Квинке с нарушением общего состояния подкожно вводят раствор адреналина гидрохлорида. При вовлечении в процесс слизистых оболочек рта, носа, гортани с явлениями удушья назначают парентерально кортикостероидные гормоны, антигистаминные препараты с 10% раствора кальция хлорида внутривенно. Показаны мочегонные средства.
При хронической крапивнице особое внимание следует уделить диете, режиму, состоянию нервной системы, желудочно-кишечного тракта, выявлению и санации очагов хронической инфекции.
При всех формах крапивницы показаны витамины: аскорбиновая, никотиновая кислоты, рибофлавин, кальция пантотенат и пангамат, пиридоксальфосфат, цианокобаламин, дипромоний, токоферола ацетат. При запорах и дисбактериозе используют слабительные средства, биологические препараты и др.
Местное лечение не имеет существенного значения. Применяют растворы, взбалтываемые смеси со спиртом и водой, реже масляные взбалтываемые смеси, мази, линименты с введением противозудных, противовоспалительных средств.
Себорейный дерматит
Определение. Себорейный дерматит (себорейная экзема, себореид) — хронический эритемато-сквамозный дерматоз, локализующийся на себорейных областях.
Этиология и патогенез. Несмотря на то что себорейный дерматит известен более 100 лет, в настоящее время нет единого мнения об этиологии и патогенезе дерматоза. В современной литературе рассматриваются следующие факторы, определяющие развитие заболевания:
- Malassezia — несовершенные дрожжеподобные липофиль-ные грибы, в большом количестве колонизирующие себорейные области, поскольку для их существования требуются липиды. В настоящее время выделено девять видов возбудителя: M. furfur, M. globosa, M. restricta и др. Доказано, что как минимум пять видов Malassezia могут играть важную роль в развитии себорей-ного дерматита.
- Себорейный статус — четкая связь этого фактора с развитием заболевания наблюдается у детей, у взрослых выраженная зависимость встречается далеко не всегда.
- Иммунные и эндокринные нарушения.
- Органические и функциональные поражения нервной системы.
- Заболевания желудочно-кишечного тракта.
Следует отметить, что данные значений перечисленных факторов в этиологии и патогенезе дерматоза порой противоречивы. По-видимому, ведущая роль того или иного фактора проявляется в каждом конкретном случае по-разному.
Клиническая картина. Заболевание развивается на так называемых себорейных местах — в области грудины, между лопатками, в носощечных складках, на волосистой части головы. Очаги поражения представляют собой бляшки, образованные в результате слияния милиарных папул желтовато-розового цвета, покрытых жирными чешуйками. Края бляшек четкие, круто обрывающиеся. За счет периферического роста, слияния друг с другом и разрешения в центре бляшки могут приобретать кольцевидные, гирляндообразные очертания. Нередко заболевание представлено наслоением жирных чешуек на эритематоз-ном фоне.
Диагностика основана на данных клинической картины, при необходимости рекомендуется гистологическое исследование.
Дифференциальная диагностика проводится с розацеа, псориазом, экзематидом.
Лечение себорейного дерматита осуществляется в основном противовоспалительными, антимикробными и противогрибковыми средствами. С этой целью рекомендуют слабые кортикостероидные кремы и мази, растворы, в том числе в сочетании с антибактериальными средствами, однако после их отмены быстро возникают рецидивы. Широко назначают производные имидазола в форме крема или шампуня, обладающие выраженной активностью в отношении Malassezia, из традиционных средств применяют препараты серы, салициловой кислоты, эстрогены в виде кремов. Для базового ухода за кожей волосистой части головы применяются шампуни «ноде DS», «сквафан S», «кертиол S».

 English
English Русский
Русский Հայերեն
Հայերեն