ПАПУЛЕЗНО-СКВАМОЗНЫЕ ДЕРМАТОЗЫ
Псориаз
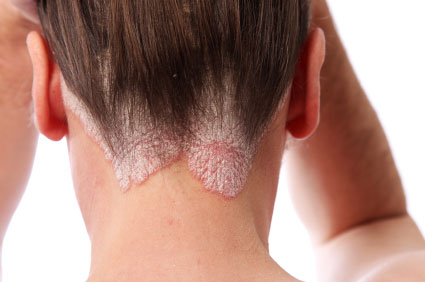
Псориаз (чешуйчатый лишай, psoriasis vulgaris) — хронический рецидивирующий дерматоз с гиперпролиферацией эпидермальных клеток, нарушением процесса кератинизации и воспалительной реакцией в дерме, изменениями в различных органах и системах.Клиническое описание болезни, сходной с псориазом, известно с древнейших времен (в библии, у Гиппократа, Цельса и др.). Однако лишь в 1841 г. Гебра выделил псориаз как самостоятельное заболевание.
Дерматоз часто возникает в возрасте 10-25 лет, но может впервые проявиться в любом возрасте: описаны случаи псориаза у детей до 1 года и у взрослых в возрасте 82 лет. Заболевание распространено во всех широтах земного шара, среди населения разных национальностей и рас, где встречается с неравномерной частотой — от 0,1 до 3% и более. Приблизительно у 15% больных выявляется псориатический артрит, часто с множественным поражением суставов, нередко приводящий к инвалидности. Это делает псориаз актуальной не только медицинской, но и социальной проблемой. Псориаз одинаково проявляется у мужчин и женщин, но среди детей он чаще встречается у девочек, а среди взрослых — у мужчин (60-65%).
Этиология и патогенез. Ни одна из многочисленных гипотез возникновения псориаза не является общепризнанной. Несомненна рольгенетических факторов, на что указывают семейные случаи заболевания, в том числе у близнецов, и определенные корреляции с системой HLA.
Специальные генетические исследования, проведенные В.Н. Мордовцевым и соавт., установили мультифакториальный тип наследования псориаза с неполной пенетрантностью генов. Показано, что антигены гистосовместимости В13 и В17 достоверно чаще встречаются у больных псориазом только с кожными проявлениями, а В17, В27, В33, В40 — у пациентов с кожными проявлениями в сочетании с артритом. Помимо системы HLA, выявлен еще один важный генетический маркер псориаза: сцепление доминантных форм псориаза с дистальным отделом хромосомы 17. При псориазе возможно как аутосомно-доминантное наследование (вероятность до 50%), так и наследственная предрасположенность к возникновению болезни под влиянием средовых факторов.
В основе образования псориатических элементов лежат избыточная пролиферация кератиноцитов, нарушение дифференцировки эпите-лиоцитов, высокая активность метаболических процессов, связанных с энергетическим балансом, недостаточность синтеза кератогиалина.
В развитии псориаза важная роль принадлежит иммунным нарушениям: повышенной активности Т-хелперов при дефекте Т-супрессоров, увеличенном содржании циркулирующих иммунных комплексов и повышение титров аутоантител к ДНК. Клеточный инфильтрат при псориазе состоит преимущественно из CD-4+T лимфоцитов. Все эти данные дают основание считать псориаз иммуногенетическим заболеванием, при котором цитокины и факторы роста определяют выраженность воспаления и гиперпролиферации вследствие нарушения в системе вторичных мессенджеров цАМФ/цГМФ.
Активированные макрофаги вырабатывают провоспалительные цито-кины: фактор некроза опухоли альфа (ФНО-α) и гамма (ФНО-7),интерлейкины (ИЛ-1а, ИЛ-2, ИЛ-6, ИЛ-8). Ключевую роль играет ФНО-а.
Псориаз представляет собой системный процесс у больных не только с иммунными нарушениями, но и выраженными функциональными и морфологическими изменениями ряда органов и систем. На современном уровне знаний можно определить псориаз как генотипический дерматоз, передающийся по доминантному типу с неполной пенетрантностью и неравномерной проявляемостью. Это заболевание мультифакториальной природы: патогенными факторами являются изменения ферментного, липидного, реже белкового и углеводного обмена, эндокринные дисфункции и функциональные аномалии межуточного мозга в форме адаптационной болезни, сдвиги аминокислотного метаболизма, нередков сочетании с хроническим тонзиллитом, гриппом и другими инфекци-онно-аллергическими заболеваниями (в основном стрепто-стафило-кокковой и вирусной природы). На генетический аппарат клеток могут оказывать патогенное влияние фильтрующиеся вирусы, что влечет за собой нарушения контроля биохимических процессов (вирусно-генети-ческая гипотеза).У больных псориазом выявлены изменения соотношения фракций гистоновых белков, которым принадлежит важное место в регуляции пролиферативной активности и синтеза ДНК, составляющих большую часть хроматина.
Клиническая картина. Мономорфная папулезная псориатическая сыпь располагается у большинства больных симметрично, преимущественно на разгибательных поверхностях конечностей. Псориаз может поражать любой участок кожного покрова, а также ногти и опорно-двигательный аппарат.
Первичным элементом является эпидермо-дермальная папула розового цвета (симптом Пильнова) различной интенсивности: свежие элементы более яркие (вплоть до красных), давно существующие — более блеклые. Папулы плоские, с шероховатой поверхностью, покрытой серебристо-белыми (серебристый цвет связан с пузырьками воздуха) отрубевидными или мелкопластинчатыми чешуйками, которые легко снимаются. На свежих папулах чешуйки располагаются в центре, по их периферии остается узкий яркий ободок. Затем шелушение усиливается, занимая всю поверхность элемента. Сначала папулы при псориазе имеют правильные округлые очертания и диаметр 1-2 мм. По мере прогрессирования процесса псориатические папулы распространяются по периферии, увеличиваются, образуют бляшки, достигающие больших размеров и имеющие причудливые очертания. Нередко у одного и того же больного одновременно наблюдаются папулезные элементы различной величины и псориа-тические бляшки.
Для диагностики псориаза имеет ценность ряд симптомов, к которым относят псориатичес-кую триаду и изоморфную реакцию, или феномен Кёбнера. При поскабливании псориатической папулы последовательно возникаетобильное шелушение в виде серебристо-белых чешуек, напоминающих стеарин (феномен «стеаринового пятна»), после удаления чешуек остается влажной блестящая поверхность (феномен терминальной или псори-атической пленки), при дальнейшем поскабливании возникает капельное кровотечение — феномен точечного кровотечения (Auspitz) или «кровяной росы» (А.Г. Полотебнов).
В основе этих феноменов лежит патогистологическая сущность псориаза (паракератоз, акантоз, папилломатоз). Изоморфная реакция при псориазе (феномен Кёбнера) заключается в развитии псориатических высыпаний на участках кожи, подверженных раздражению механическими и химическими агентами (царапины, уколы, расчесы, порезы, трение, облучение, ожоги и др.). После травмы кожи до развития изоморфной реакции проходит в среднем 7-9 дней, хотя наблюдались случаи появления реакции и через более короткие (3 дня) и более продолжительные (21 день) сроки.
Псориаз может сопровождаться зудом (обычно в прогрессирующей стадии) различной интенсивности и чувством стягивания кожи.
В зависимости от размеров и характера высыпных элементов различают следующие клинические формы псориаза: — psoriasis punctata (точечный псориаз) с папулами диметром в 1-3 мм; — psoriasis guttata — каплевидный псориаз или lenticularis, когда элементы достигают размера 4-5 мм; — psoriasis nummularis (монетовидный псориаз) при высыпаниях диаметром до 2-3 см; — psoriasis lichenoides spinulosa с лихеноидными папулами; — psoriasis papillomatosa, seu verrucosa, при котором образуются папилломатозно разрастающиеся очаги; — psoriasis annularis, seu orbicularis (кольцевидный псориаз), когда элементы образуют кольца;- psoriasis gyrata, когда высыпания располагаются в виде дуг и гирлянд; — psoriasis figurata, seu geographica (фигурный, или географический, псориаз), когда очертания очагов напоминают географическую карту; — psoriasis seborrhoica (себорейный псориаз) при локализации высыпаний на типичных для себореи местах в виде мелких розоватых шелушащихся пятен;- psoriasis eczematisata — экзематизированный псориаз и др.
На волосистой части головы могут возникать диффузное шелушение или резко ограниченные наслоения чешуек, часто захватывающие и окру жающую гладкую кожу. С волосистой части головы псориаз начинается примерно в 1/4 случаев, а сочетается с высыпаниями на других участках кожи более чем в 60% случаев. Часто поражение волосистой части головы бывает очаговым, располагаясь на затылке, висках, темени в виде четко возвышающихся бляшек. Псориаз области гениталий составляет 1/5 случаев (чаще у девочек), а в крупных складках обычно протекает как интертригинозный процесс, но с резкими границами и инфильтрацией в очагах поражения. Основная локализация приходится на конечности (до 85% случаев) и туловище (более 70%). При поражении ладоней и подошв(psoriasis palmarum et plantarum) в 8-12% случаев развиваются обширные округлые шелушащиеся бороздчатые бляшки.
В грудном возрасте и у детей до 5 лет псориаз проявляется сливными очагами поражения, особенно часто на волосистой части головы, лице, коже туловища и конечностей. Папулы формируются из эритематозных пятен, иногда с мокнутием и отечностью (экссудативный псориаз), что представляет большие трудности для диагностики. При поражении паховых складок процесс нередко переходит и на слизистую оболочку гениталий. У детей младшего школьного возраста папулезная псориатическая сыпь яркая, сочная и склонна к слиянию, по сравнению с сыпью у взрослых более выражен экссудативный компонент, в связи с чем образуется много чешуйко-корок и массивных серозных корок.
К атипичным клиническим формам псориаза, кроме фолликулярного, веррукозного и рупиоидного, относят интертригинозный, экссудативный, пустулезный псориаз и псориатическую эритродермию.
Интертригинозный псориаз (psoriasis inversa, seu interversa s. plicarum) развивается у грудных детей, у больных тяжелым диабетом, ревматизмом, ожирением, у пожилых. Локализация элементов на сгибательных поверхностях конечностей, суставов, на коже паховых и бедренных складок, подмышечных впадин, ладонях, подошвах. Заболевание обычно проявляется нуммулярными, экссудативными бляшками с резкими границами, багрово-красного цвета, незначительным шелушением, влажной и мацерированной поверхностью, часто сопровождается зудом и жжением. Не исключено, что данная форма является по сути экссудативным псориазом (psoriasis exudativa, seu eczematisata), клиническая картина которого несколько изменилась в связи с локализацией процесса в складках кожи. При экссудативном псориазе элементы псориаза покрыты серовато-желтыми рыхлыми корками, пропитанными экссудатом.
Пустулезный псориаз (psoriasis pustulosa, seu suppurativa) имеет два клинических варианта: тип Zumbusch и тип Barber. Первый тип пустулезногопсориаза может возникать первично без предшествующей типичной картины дерматоза, но чаще развивается вторично в результате трансформации вульгарного или интертригинозного псориаза. Это тяжелое общее заболевание, сопровождающееся повышением температуры, недомоганием, лейкоцитозом. Сначала появляются множественные диссеминированные эритематозные, эритематозно-отечные очаги, которые, быстро распространяясь по всему кожному покрову, образуют различные фигуры и диффузные ярко-красные очаги. На этом фоне располагаются диссеминированные пустулезные элементы, ссыхающиеся в желто-коричневые корки и корко-чешуйки. Дерматоз может принимать злокачественное течение и заканчиваться летально. При втором типе в области ладоней и подошв на эритематозном фоне развиваются сначала небольшие пустулезные и псориазиформные очаги, расположенные симметрично. Содержимое пустул стерильно. Иногда возможна генерализация процесса. Наряду с описанными очагами на ладонях и подошвах на других участках кожного покрова могут быть типичные псориатические высыпания.
Псориатическая эритродермия (erythrodermia psoriatica, seu psoriasis universalis) развивается в результате воздействия неблагоприятных экзогенных факторов, раздражающего лечения и наблюдается у 1,5-3% больных псориазом, нередко со снижением иммунологических показателей и высокой аллергической реактивностью. Стрессовые ситуации могут также спровоцировать развитие эритро-дермии. Нередко причину эрит-родермии установить не удается. Вся кожа ярко-красная, с бурым оттенком, напряжена. На различных участках отек и инфильтрация выражены неодинаково. Отмечается резкое шелушение (отрубевидное на волосистой части головы, пластинчатое на других участках), волосы выпадают, увеличиваются лимфатические узлы, происходит деструкция ногтей, возникают гнойные паронихии. Без предшествующего псориаза такой процесс бывает трудно дифференцировать с другими эритродермиями.
Псориатические высыпания на слизистых оболочках встречаются крайне редко. Поражение слизистой оболочки полости рта, очевидно, является следствием изоморфной реакции (кариес зубов, прием алкоголя, курение и др.). Очаги на слизистой оболочке рта имеют вид круглых овальных или неправильных очертаний сероватых пятен с розовато-красным венчиком в окружности, иногда слегка возвышающихся над уровнем слизистой оболочки.
Примерно у 25% больных псориазом поражены ногти в виде точечной ониходистрофии (точечные углубления, симптом «наперстка»), онихогрифоза (усиленно растущая и истонченная ногтевая пластинка напоминает птичий клюв) и онихолизиса (атрофическая ониходистрофия).
У 10-12% больных псориазом к кожным высыпаниям присоединяются прогрессирующие изменения суставов: артропатии по типу деформирующего полиартрита, деформации суставов конечностей (псориатичес-кий артрит), ригидность позвоночника (psoriasis arthropatica). Эта наиболее тяжелая клиническая форма псориаза приводит к инвалидности и даже к смерти. У большинства больных поражение суставов возникает через 3-5 лет и более после первого появления псориатических высыпаний. Иногда псориатический артрит развивается одновременно с высыпаниями на коже или предшествует им, чаще у длительно болеющих псориазом, преимущественно у мужчин. Воспалительные и дистрофические изменения в костях и суставах имеют различную интенсивность и тяжесть. Отмечается симметричное множественное поражение мелких периферических суставов кистей и стоп (остеопороз, главным образом в эпифизах, и сужение суставных щелей) с постепенным вовлечением в процесс крупных суставов, иногда позвоночника. При тяжелых формах наблюдаются рассасывание конечных фаланг кистей и стоп, появление экзостозов (остеофитов). Изменения суставов служат причиной подвывихов, вывихов, контрактур и анкилозов. Псориатический артрит отличается от ревматического отрицательными серологическими тестами, отсутствием острых атак и поражения сердца.
В течении псориаза различают три стадии процесса: прогрессирующую, стационарную и регрессирующую. В прогрессирующей стадии можно отметить появление новых папул, периферический рост старых элементов, воспалительный венчик вокруг папул (венчик роста), псориатическую триаду, феномен Кёбнера, образование новых бляшек в результате слияния папул или увеличение старых бляшек. В стационарной стадии свежие элементы не появляются, периферического венчика роста нет, феномен Кёбнера не вызывается. В регрессирующей стадии элементы псориаза уплощаются, бледнеют, шелушение уменьшается или прекращается, вокруг папул появляется венчик депигментации (псевдоатрофический венчик Воронова), наступает разрешение элементов, которое начинается с периферической или центральной части и заканчивается образованием депигментированных (реже гиперпигментированных) пятен. В случаях исчезновения псориатических высыпаний говорят о ремиссии. Примерно в 20% случаев наблюдаются спонтанные ремиссии, обычно в теплое время года. Если инсоляция вызывает обострение процесса, ремиссии наступают реже. Рецидив наступает под влиянием разнообразных факторов (нервно-психические травмы, эндокринные нарушения, обострения очагов хронической инфекции, смена времен года и др.). По отношению к климатическим и метеорологическим факторам различают зимний (обострение в холодное время года), летний и внесезонный, или смешанный, типы дерматоза. Зимний тип псориаза встречается значительно чаще других.
Некоторые ученые выделяют так называемый латентный псориаз, подразумевая врожденное предрасположение к развитию дерматоза, особенности метаболизма, структурные и функциональные изменения кожи. Эту форму псориаза можно отметить, как правило, у членов семей больных псориазом.
Гистопатология. В эпидермисе наблюдают паракератоз, акантоз в меж-сосочковых участках мальпигиева слоя и истончение его надсосочковых участков, внутриклеточный отек и спонгиоз, скопление в межклеточных промежутках проникающих из дермы нейтрофилов (микроабсцессы Мунро). Над папулой роговой слой утолщен, разрыхлен, состоит преимущественно из паракератотических клеток с вытянутыми, палочкообразными ядрами. Между пластинками многочисленные щели, наполненные воздухом, из-за чего чешуйки имеют серебристый вид. В старых элементах гиперкератоз более выражен, чем паракератоз; ядра в роговом слое встречаются независимо от давности папулы. Зернистый слой исчезает или сохраняется в виде одного прерывающегося ряда клеток. В острых случаях отсутствует и блестящий слой. Мальпигиев слой над сосочками истончен, эпидермальные выросты удлинены. В шиповидном слое между сосочками резко выражен акантоз. Капилляры сосочкового слоя расширены, сильно извиты, переполнены кровью. В сосочках и подсо-сочковом слое вокруг сосудов имеется воспалительный инфильтрат, состоящий из лимфоцитов и гистиоцитов.
Феномен «стеаринового пятна» является результатом рыхлости роговых пластинок и отсутствия кератогиалинового слоя. Феномен «терминальной пленки» развивается вследствие обнажения в результате поскабливания блестящей красноватой поверхности, состоящей из ряда уплощенных клеток шиповатого слоя. Феномен «точечного кровотечения» — вследствие нарушения целостности капиллярных сосудов сосочков, легко доступных в связи с участками истончения мальпигиева слоя над сосочками.
При электронно-микроскопическом исследовании отмечено интенсивное окрашивание ядер клеток базального слоя, свидетельствующее о повышенной пролиферативной активности клеток эпидермиса. При генетическом исследовании выявляется повышение митотического индекса и содержания телец Берра (спирализованная, генетически малоактивная форма Х-хромосомы).
Диагностика псориаза обычно не представляет затруднений: характерная клиническая картина, триада симптомов («стеаринового пятна», терминальной пленки, «кровяной росы»). При дифференциальной диагностике следует помнить о псориазиформном пустулезном сифилиде, для которого характерны выраженная инфильтрация элементов и положительные серологические реакции. При красном плоском лишае папулы имеют не округлые, а полигональные очертания, слабо выраженное шелушение, фиолетово-красноватый цвет. Псориаз также следует дифференцировать с розовым лишаем Жибера, себорейной экземой, некоторыми дерматомикозами и рядом других дерматозов.
Лечение. В прогрессирующей стадии назначают антигистаминные средства. При выраженном зуде, невротических жалобах и нарушениях сна рекомендуют антигистаминные препараты с седативным действием. В тяжелых случаях (ночной зуд, бессонница) показано парентеральное введение антигистаминных препаратов.Витамины, активно влияющие на метаболические функции у больных псориазом.
Детоксицирующая гемосорбция в течение многих лет применяется для лечения тяжелых форм псориаза в комплексе с традиционными методами лечения. Она способствует в дальнейшем более доброкачественному течению дерматоза у больных псориатическим артритом, псориатичес-кой эритродермией, пустулезным и экссудативным псориазом. По принципу эфферентного воздействия используется и плазмаферез, дающий выраженный терапевтический эффект.
При нарушениях функции печени, липидного обмена показаны гепатопротекторы.
Больным псориатическим артритом назначают нестероидные противовоспалительныве средства.
Улучшению микроциркуляции способствуют ксантинола никотинат.
В тяжелых случаях применяются цитостатики.
Для лечения псориаза предложены иммуномодулирующие препараты на основе пептидов тимуса.
В последнее время в лечебную практику вводится принципиально новая группа препаратов, так называемых биологических агентов, специфично блокирующих рецепторы провоспалительных цитокинов.
Одним из наиболее эффективных методов лечения псориаза является фотохимиотерапия (ФХТ), или ПУВА-терапия,основанная на сочетанном применении фотосенсибилизатора и ультрафиолетовых лучей спектра А (320-400 нм). В качестве фотосенсибилизаторов применяются препараты фурокумаринового ряда из группы псораленов (5-, 8-метоксипсорален).
Селективная фототерапия проводится с помощью аппаратов, дающих излучение в спектре 280-320 нм. Назначения фотосенсибилизаторов не требуется.
Наружная терапия. В легких случаях лечение лучше начинать с местного воздействия. Как правило, наружная терапия не оказывает побочного действия, а ее эффективность нередко не уступает системной терапии.В прогрессирующей стадии болезни обычно применяют 1-2% салициловую мазь. В стационарной и регрессирующей стадиях показаны более активные мази, содержащие деготь, нафталан, кортикостероиды.При псориазе наиболее эффективны мази, в состав которых введен каменноугольный деготь или салициловая кислота. Салициловая кислота кератолитическим, бактериостатическим и фунгицидным действием дополняет дерматотропное свойство стероидов.При очагах поражения на волосистой части головы удобны лосьоны с кортикостероидами, аэрозольные препараты с цинком — цинк-перитион.Для мытья головы выпускают лечебные шампуни с дегтем, с цинком.
В период стабилизации процесса показано санаторно-курортное лечение, массаж, ЛФК. Во всех периодах псориаза рекомендуется рациональный санитарно-гигиенический режим.
Красный плоский лишай
Красный плоский лишай (lichen ruber planus) является хроническим заболеванием с мономорфными высыпаниями папул на коже и видимых слизистых оболочках, особенно часто на слизистой оболочке рта и красной кайме губ. Заболевание встречается во всех возрастных группах, слизистая оболочка чаще поражается у женщин от 40 до 60 лет.
Этиология и патогенез. В основе развития красного плоского лишая лежат токсико-аллергические процессы и нарушения регуляции иммунной системы, вызывающие неадекватную тканевую реакцию под влиянием провоцирующих эндо- и экзогенных факторов (включая микробные и вирусные). Выявлены семейные случаи заболевания красным плоским лишаем с аутосомно-доминантным типом наследования.Существуют нервная, вирусная и токсико-аллергическая теории возникновения этого заболевания. Известны случаи развития красного плоского лишая после стресса, гипноза и рефлекторно-сегментарной терапии, свидетельствующие о роли нервной системы в патогенезе заболевания.Появление красного плоского лишая на слизистой оболочке рта в определенной степени зависит от заболеваний желудочно-кишечного тракта (гастриты, колиты др.), печени, поджелудочной железы. У ряда больных отмечается несомненная связь болезни с сосудистой (гипертония) и эндокринной (сахарный диабет) патологией. Определенное значение в развитии заболевания на слизистой оболочке рта имеет ее травмирование острыми краями зубов, плохо подогнанными съемными протезами и др.В последнее время все чаще появляются сообщения о развитии красного плоского лишая кожи и слизистой оболочки рта в ответ на действие на организм некоторых химических веществ, включая лекарственные средства. Описаны так называемые лихеноидные реакции у лиц, работа которых связана с проявлением цветной кинопленки, имеющих контакт с парафенилендиамином, принимавших тетрациклин (тетрациклиновый лихен), ПАСК, препараты золота и др. Таким образом, заболевание в отдельных случаях может представлять собой аллергическую реакцию на некоторые лекарственные и химические раздражители.
Клиническая картина: образование мономорфной сыпи, состоящей из плоских, полигональных папул с блестящей поверхностью и с центральным западением, розовато-фиолетового или малиново-красноватого цвета, диаметром 2-3 мм. Своеобразный блеск поверхности папул особенно хорошо заметен при боковом освещении. Папулы могут сливаться, образуя небольшие бляшки, на поверхности которых имеются мелкие чешуйки. При смазывании поверхности папул и особенно бляшек растительным маслом видны мелкие беловатые точки и переплетающиеся в виде паутины полосы, просвечивающие через роговой слой (симптом Уикхема), что обусловлено неравномерным утолщением зернистого слоя эпидермиса. При разрешении очагов часто остается стойкая гиперпигментация. Дерматоз сопровождается зудом, нередко весьма интенсивным, лишающим больных покоя и сна.
Излюбленная локализация красного плоского лишая — сгибательные поверхности предплечий, область лучезапястных суставов, внутренняя поверхность бедер и разгибательная поверхность голеней, паховые и подмышечные области, слизистая оболочка рта. Кожа лица, волосистой части головы, ладоней, подошв обычно в процесс не вовлекается. Иногда сыпь имеет линейное, «зониформ-ное» расположение, чаще на конечностях.
У 25% больных поражения слизистых оболочек (рот, головка полового члена, преддверие влагалища) не сопровождаются проявлениями на коже. На слизистой оболочке щек образуются серовато-опаловые точечные папулы, группирующиеся в виде колец, сети, кружев, на поверхности языка — плоские, напоминающие очаги лейкоплакии, белесоватые опаловые бляшки с четкими зазубренными краями, на красной кайме губ (чаще нижней) — небольшие фиолетовые бляшки, слегка шелушащиеся, имеющие на поверхности серовато-белую сетку.
У некоторых больных отмечается изменение ногтей с выраженной продольной исчерченностью, иногда в виде гребешков, гиперемией ногтевого ложа и очаговым помутнением ногтевых пластинок кистей и стоп.
Для красного плоского лишая характерны изоморфные реакции на раздражение. Нередко типичные элементы дерматоза располагаются линейно на местах экскориаций (феномен Кёбнера). Заболевание протекает длительно, нередко многие месяцы. Отмечены случаи генерализации дерматоза с развитием вторичной эритродермии (lichen ruber planus generalisata).
Различают несколько атипичных форм красного плоского лишая.
Гипертрофическая, бородавчатая форма (lichen planus hypertrophicus, seu verrucosus) является следствием бородавчатой гиперплазии. Проявляется в виде бляшек фиолетового или буровато-красного цвета, покрытых бородавчатыми гиперкератотическими наслоениями. Вокруг них могут располагаться отдельные типичные папулы. Локализация — передняя поверхность голеней, реже другие участки кожного покрова.
Атрофическая и склеротическая формы (lichen planus atrophicus, lichen planus sclerosus). При разрешении папул и бляшек могут происходить атрофические или склеротические изменения. Может развиться мелкоочаговое атрофическое облысение волосистой части головы типа pseudopelada, сопровождающееся симптомами фолликулярного кератоза на разгибательных поверхностях конечностей (симптомокомплекс Лассюэра-Литтля).
Пемфигоидная, или пузырчатая, форма (lichen ruber pemphigoides, seu bullosus) — редкая экссудативная форма с образованием пузырьков с серозным или серозно-кровянистым содержимым. Величина пузырьков до 1-2 см в диаметре. Они образуются на видимо не пораженной коже или на поверхности папул и бляшек, чаще на голенях, стопах. Одновременно иногда имеются типичные узелки красного плоского лишая.
Монилиформный красный лишай (lichen ruber moniliformis) проявляется крупными, диаметром до 1 см, высыпаниями в виде ожерелья (monile — ожерелье). Узелки куполообразные, округлые, восковидные, келоидоподобные, располагаются четкообразно, что создает впечатление узких келоидных полос. Высыпания могут быть распространенными, особенно поражая кожу лба, заднюю поверхность ушных раковин, шею, локтевые сгибы, тыл кистей, живот, ягодицы и оставляя свободными кожу щек, носа, подключичные, межлопаточные области, ладони, подошвы, головку полового члена. Некоторые авторы считают эту форму красного лишая самостоятельным заболеванием.
Остроконечная, перифолликулярная форма (lichen planus accuminatus, seu planopilaris). Наряду с типичными полигональными папулами появляются конические фолликулярные папулы с роговым шипиком в центре. При локализации высыпаний на волосистой части головы могут образовываться атрофические рубчики.
Кольцевидная форма (lichen planus annularis) развивается в результате распространения очагов по периферии и регресса с центра, где появляется пигментация. Это приводит к образованию колечек, дуг, гирлянд, полуколец, которые могут возникнуть также в результате слияния отдельных мелких узелков. Кольцевидная форма чаще наблюдается у мужчин в области половых органов, внутренней поверхности предплечий, где она может напоминать сифилитические папулы.
Различают также линейный красный лишай (lichen ruber linearis, seu striatus) и зостериформный вариант красного плоского лишая(lichen ruber zosteriformis), когда узелки располагаются по ходу нервов и напоминают опоясывающий лишай.
Эрозивно-язвенная форма на слизистой оболочке — самая тяжелая и трудно поддающаяся лечению. При этой форме на слизистой оболочке рта или губах имеются эрозии, реже язвы, вокруг которых на гиперемированном и отечном основании располагаются в виде определенного рисунка папулы, типичные для красного плоского лишая. Эрозии имеют неправильные очертания, покрыты фибринозным налетом, после удаления которого легко возникает кровотечение. Они могут быть единичными, небольшими, малоболезненными, держаться долго, иногда годами. Под влиянием лечения эрозии частично или полностью эпите-лизируются, но рецидивируют на том же или другом участке слизистой оболочки, иногда сразу же после прекращения лечения.
Диагностика в типичных случаях не представляет трудностей. Иногда высыпания красного плоского лишая могут напоминать псориатичес-кие элементы и сифилитические папулы. Однако цвет и полигональная форма высыпаний, пупкообразное вдавление в центре папул, сетка Уикхема, отсутствие феноменов стеаринового пятна, лаковой пленки, точечного кровотечения позволяют дифференцировать красный плоский лишай с псориазом; круглая и полушаровидная форма папул, их «ветчинный» цвет, плотность, положительные результаты серологических реакций на сифилис позволяют отличать сифилитические папулы. Сложнее установить правильный диагноз при высыпаниях только на слизистой оболочке рта.
По клинической картине красный плоский лишай слизистой оболочки рта имеет сходство с лейкоплакией, красной волчанкой, сифилитическими папулами и другими заболеваниями.
При лейкоплакии в отличие от красного плоского лишая имеется ороговение в виде сплошной бляшки серовато-белого цвета, нет рисунчатого поражения.
Очаг поражения при красной волчанке гиперемирован, инфильтрирован, гиперкератоз имеется только в пределах очага воспаления в виде нежных точек, коротких полосок, иногда сливающихся в виде полос и дуг по краю очага; в центре очага атрофия, которой нет при красном плоском лишае.
Сифилитические папулы обычно более крупные, круглой или овальной формы, покрытые серовато-белым налетом, который при травмировании обычно снимается. На поверхности обнаруживаются бледные трепонемы. Серологические реакции у таких больных положительные.
Лечение. Необходимо тщательное обследование для выявления соматических заболеваний, особенно при изолированном поражении слизистой оболочки рта. В первую очередь исследуют желудочно-кишечный тракт, обращают внимание на нервно-психический статус больного. Показаны седативные средства, в частности, при нарушении сна, гипосенсибилизирующие средства, антигистаминные срадства. В случае упорного течения болезни и торпидности к проводимой терапии или при эрозивно-язвенной форме с поражением слизистых оболочек назначают системные кортикостероиды или антималярийные препараты. При распространенном кожном процессе показана ПУВА-терапия.Наружно применяют стероидные мази. Веррукозные очаги можно заклеиватьлейкопластырем, после чего они довольно быстро рассасываются, особенно если предварительно была нанесена кортикостероидная мазь.Больным красным плоским лишаем слизистой оболочки рта рекомендуют исключить горячую и грубую пищу, при экссудативно-гиперемической и эрозивно-язвенной формах запрещают острые и пряные блюда.
Розовый лишай
Эритематозно-сквамозный дерматоз предположительно инфекционно-ал-лергического, вирусного происхождения. Розовый лишай нередко развивается после инфекционных болезней, кишечных расстройств, вакцинации, чаще весной или осенью. Среди детей старшего возраста больные розовым лишаем составляют 3,5% больных кожными болезнями, а у детей в возрасте до 2 лет он встречается очень редко.
Этиология и патогенез окончательно не выяснены; по-видимому, это инфекционно-аллергический процесс предположительно вирусной этиологии.
Клиническая картина. Возникает округлый или овальный эритема-тозный очаг с четко очерченными, слегка отечными краями и несколько запавшим основанием, покрытым нежными чешуйками, напоминающими гофрированную папиросную бумагу. Первичный очаг, так называемая материнская бляшка, может располагаться на любом участке кожного покрова, но чаще возникает в области груди, спины, живота или бедер.
Продромальные симптомы больные не замечают, но они легко выявляются в процессе сбора анамнеза: артралгии, головная боль, лихорадка. Озноб может сохраняться и в период диссеминации высыпаний. Через несколько дней после появления первичного очага возникает сыпь в виде ярких отечных розово-красных пятен и уртикоподобных пятнисто-папулезных высыпаний. Элементы сыпи имеют в основном овально-округлые очертания и четкие границы. Очаги формой напоминают «медальоны», их поверхность похожа на смятую папиросную бумагу. У взрослых высыпания иногда сопровождаются зудом или жжением. Лицо и нижние конечности обычно не поражаются.
В детском возрасте розовый лишай сопровождается более выраженными экссудативными высыпаниями в виде везикуло-буллезных форм с интенсивным зудом и парестезиями. Кроме того, у детей элементы сыпи чаще бывают на лице и шее и возможны на волосистой части головы, где пятна имеют бледно-розовый оттенок и обильно шелушатся. При нерациональном уходе и лечении розовый лишай осложняется экзематизацией или пиодермией. Особенно часто подобные явления наблюдаются в крупных складках кожи и на местах плотного прилегания одежды. Через 4-6, реже 8 нед дерматоз разрешается с развитием пигментации и длительным иммунитетом.
Диагностика основывается на остром начале дерматоза, выявлении материнской бляшки, «медальонов», чаще мономорфности, реже поли-морфности сыпи, располагающейся по линиям Лангера в области груди, спины, шеи, бедер. Эти симптомы и отсутствие соответствующей триады признаков позволяют проводить дифференциальную диагностику с псориазом. Исследование чешуек на грибы дает основание дифференцировать дерматоз с поверхностными дерматомикозами кожи, а серологические данные крови, исследование на бледную трепонему, анамнез, отсутствие, как правило, нешелушащихся пятен и других проявлений сифилиса помогают дифференциальной диагностике с сифилитической розеолой. Себороиды исключаются на основании отсутствия сплошного шелушения и типичной локализации по линиям Лангера.
Лечение. Антибиотики и сульфаниламиды в комплексе с антигиста-минными и гипосенсибилизирующими средствами назначают взрослым и детям с очагами хронической инфекции, ОРВИ, бронхитами, ангинами, синуситами. Больные неосложненным розовым лишаем в лечении не нуждаются. В зарубежной литературе сообщалось о положительном эффекте назначенного внутрь противовирусного препарата ацикловир.Наружное лечение осуществляется цинк-водной взбалтываемой смесью или мазями с глюкокортикоидными гормонами. Ограничивают экзогенные (мытье, ношение синтетической или шерстяной одежды), а также пищевые (углеводы, экстрактивные и другие аллергизирующие вещества) раздражители.
Прогноз благоприятный.

 English
English Русский
Русский Հայերեն
Հայերեն